前回からの続きで、今回は「診療報酬対策でモチベーションアップとか、意味が分からない」という声にお答えします。
「診療報酬対策が院内に何だか浸透していない感」の正体
実際に「診療報酬対策をしよう!」といくら旗を振っても、スタッフが動かない、あるいは、こちらの期待値より小さなアクションしかない時、「どうすればスタッフが動くかを知りたい」という院長は多いと思います。
もちろん、「うちは事務長が優秀だから大丈夫!」と自信をのぞかせる病院もあると思います。ただ、蓋を開けてみると当の事務長が、診療報酬対策の浸透に課題感を持っていることが多いので、結局誰が悩んでいるかという話でしかないのが実情かと思います。
まずは、図1をご覧ください。

図1 病院経営の超基本その3(その1、その2は前回の記事参照)
ご存知の通り、病院経営は「労働集約型ビジネス」であり、人がいなければどうにもなりません。現状では、多くの診療行為に「医師の指示の下」という制約がありますので、そもそも医師がいないと売り上げが立ちません。
加えて、2018年度の診療報酬改定で大きな変化があるとはいえ、看護師の配置基準が入院基本料の大きなベースとなることに変わりはありません。つまり、看護師がいないと収益が低下してしまいます。ほかにも、理学療法士、薬剤師、栄養士、作業療法士、言語聴覚士など、様々な専門職が「診療報酬」の支払条件になっており、専門職種がいなければ「報酬」が発生しない構造になっています。
よって、診療報酬をしっかり請求するためには、人の確保が絶対条件になってきます。現状の診療報酬体系では、急性期医療ほど人員配置が手厚く、療養型になれば少数でOKとなっています。そうであれば、人が多く在籍している急性期病院は儲かってウハウハなんじゃないの?という疑問が浮かびますが、実際はそうでもありません。
多くの臨床現場からは「忙しすぎる」「人が足りない」「会議が多い」「業務連絡がない」「上が何を考えているのか分からない」といった声が聞こえてきます。一言でいえば「不平不満」です。配置基準上は十二分な人材配置ができているにも関わらず、現場から不満が出ている訳です。だからといって、彼ら彼女らは診療報酬改定による様式変更に否定的ではないので、新しい診療報酬への対応については問題ありません。
だが、しかし。
なんだか収益が上がる構造になっているとは言い難いものを感じます。それこそが院長や事務長が感じている「診療報酬について何だか浸透していない感」の正体であると言えます。
診療報酬の構成と、スタッフモチベーション
病院の指導に入っているコンサルタントや、院長がどこの診療報酬セミナーで勉強しているかで、若干の解釈の違いがありますが、診療報酬は図2と図3の通り、3段階構成になっています。
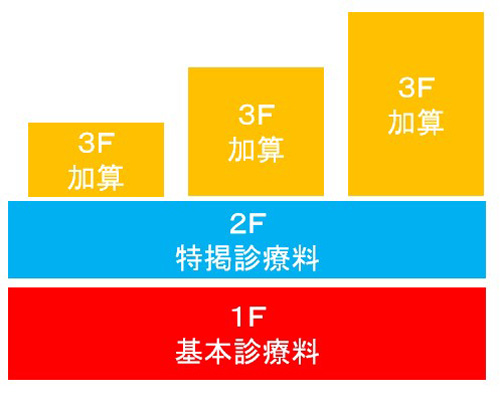
図2 診療報酬 3段階構造の図

図3 病院経営の超基本その4
臨床現場では、加算要件を満たすために仕事が若干増えることはあると思いますが、やることが劇的に変わる訳ではありません。(10年単位で見れば、かなり変わっていますが)
そういう意味では「不平不満」が診療報酬改定にあるとは思えませんし、実際問題、そこではありません。
では日常臨床が原因なのでしょうか?いや、彼ら彼女らは「患者さんの治療」に関しては熱心です。診療行為が面白くないから「不平不満」を持っている訳ではなさそうです。
では人員不足でしょうか?確かに、長時間労働も課題ではありますが、徐々に改善しつつあります。昔のような無茶な勤務を強いる病院もゼロではないですが、急性期病院では人材確保の観点から、苦行荒行のような勤務体系からの改善を図っている病院が多いです。
一体、何が彼ら彼女らの「不平不満」の根底にあるのでしょうか?わたしは次の3つが「不平不満」の原因になっていて、スタッフの「やる気」を押し下げている要因になっていると考えています。
2) 組織内部の統一した価値観の不在
3) 自身の業務の可視化、評価、正当化の不在
労働集約型ビジネスである病院組織において、これらの「不平不満」はダイレクトに経営に響いてきます。診療報酬をエンジンに例えるなら、院内スタッフのやる気はガソリンです。いくら良いエンジンを載せても、燃料がなければ走れません。多くのスタッフはエンジンの載せ替え=診療報酬改定に不満は持っていません。「患者さんの負担を重くしたくない」という医療者も少なくないですが、それでも診療報酬の額が自分たちの医療を評価する指標だと、漠然と考えています。
そこで重要になるのがモチベーションです。モチベーションは動機づけと訳されます。よく「やる気」と混同されている方もいますが、組織マネジメント上、動機づけとやる気は別なので、ここでもそう扱います。
そして、モチベーションには2種類あります。
B)外的動機付け・・・賞罰・報酬など、組織制度の工夫が影響
例えばモチベーションの高い診療科は、Aタイプの人材が多いです。特に優れた指導者がいるなど、そこで学びたいという自発的欲求から、よく働くし、不平不満も少ないことが一般的です。
図4を見てみましょう。
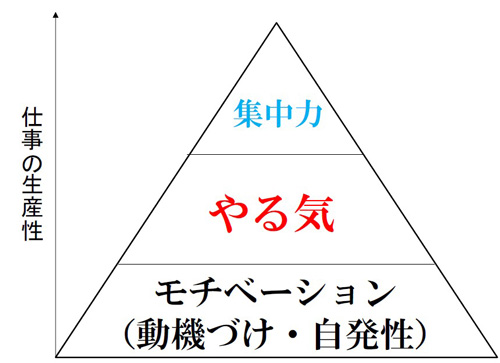
図4 モチベーションと生産性
モチベーションを持った人材が「やる気」を出すのは、さほど難しくないですが、そもそもモチベーションがない人材は「やる気」に直結しません。無論、何もやらない訳ではなく、やるべき事=「患者さんの治療」は医療者の義務として実施しますが、それ以上のことを求めるのが難しい状態です。
つまるところ、スタッフの不平不満は「自身の考える“医療者”の範疇を超える業務が求められている」という考え方が原因にあると言えるでしょう。逆に言えば、その範疇の枠組みを拡大できれば、不平不満が解消され、組織の生産性も向上します。それを改善するには、外的動機付けを活用し、組織としての環境を整える必要があるのです。
今回のまとめになりますが、スタッフの「不平不満」の正体、それはモチベーション不足です。
という訳で、今回はここまで。次回は、病院組織のマネジメントの深奥である、外的動機付けの方法について書きたいと思います。よろしくお願い致します。
「組織マネジメントの要諦はモチベーション」
株式会社AMI&I 代表取締役、NPO法人医桜 代表理事。
全国の医療機関の人材採用・組織マネジメントを中心とした経営支援を行うとともに、医学生に人気の研修「闘魂外来」やNPO法人日本救急クリニック協会の立ち上げに携わるなど、現場医療の課題解決にも精力的に参加している。
仕事への基本姿勢は「10年後の医療をもっと良く、さらに良く」